ALGUNAS RESPUESTAS SOBRE LA ENFERMEDAD DE ALZHEIMER
El Alzheimer es una enfermedad neurodegenerativa, es decir, afecta al sistema nervioso. Concretamente afecta al cerebro, y más concretamente a la corteza cerebral.
La persona que presenta la enfermedad padece en su cerebro un proceso de muerte de neuronas de forma selectiva, y con lesiones específicas.
Si observáramos un cerebro con enfermedad de Alzheimer, observaríamos a primera vista una pérdida de masa cerebral, es decir, observaríamos como el cerebro ha empequeñecido, observándose unas hendiduras más marcadas (surcos) producidas por una reducción de la masa (circunvoluciones). La apariencia es que el cerebro de un EA se va “secando”. De hecho, un cerebro normal puede pesar alrededor de 1250 gramos mientras que un EA puede llegar a pesar alrededor de 600 gramos en sus fases más avanzadas…

Si nos acercáramos un poquito más, es decir, si mirásemos ese cerebro al microscopio, encontraríamos una serie de lesiones específicas que mostrarían la evidencia de esta enfermedad:
- La primera de estas lesiones es la pérdida neuronal selectiva. Es decir, no mueren neuronas en cualquier parte del cerebro, sino que esto ocurre sólo en algunas zonas, concretamente de la corteza cerebral.
- La segunda de las lesiones a las que nos referimos son los ovillos neurofibrilares. Este tipo de lesión es específica de este enfermedad y consiste en que, si observamos el interior de una neurona, sus “pilares” que están formados por neurofibrillos, se van enroscando sobre sí mismos, creando una especie de ovillo que, al “derrumbar” a la neurona, producen la muerte neuronal.
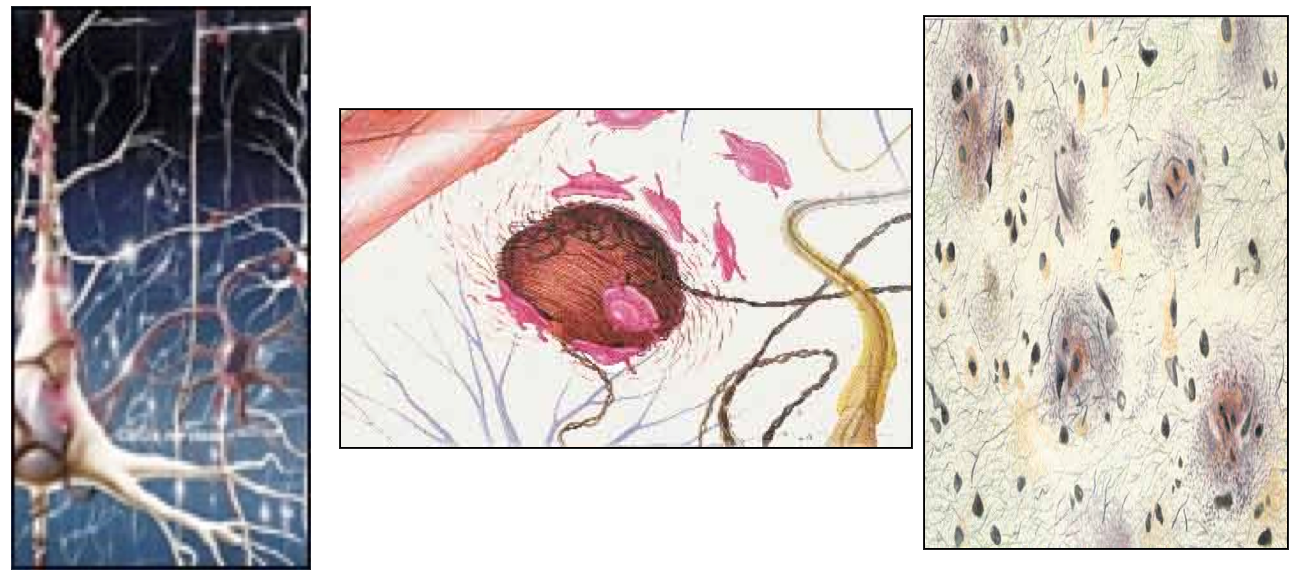
- Por último, la tercera de las lesiones se deben a algo más común: las placas seniles. Las placas seniles son acumulaciones de “cadáveres” de neuronas. Estas placas están presentes en cualquier persona de edad (de ahí la palabra senil= de mayor edad, mayor de 65 años), y también en las personas que padecen síndrome de Down, lo que ocurre es que en los EA la cantidad de placas es anormalmente mayor.
El origen de la enfermedad es multifactorial, se debe a un conjunto de factores que se unen para provocar tal alteración neuronal. La causa determinante no se conoce con fiabilidad, se manejan numerosas hipótesis como las genéticas, infecciosas, tóxicas y las implicadas en la neurotransmision, pero ninguna de ellas concluyentes. Se ha estado estudiando los factores que explican el deterioro del cerebro, lo cuál no justifica la EA, sino su influencia en el proceso de la degeneración progresiva de las células cerebrales. Estos factores de riesgos que aumentan la probabilidad de padecer Alzheimer son:
- Edad. El 70% de los casos de Alzheimer tienen más de 65 años, a mayor edad se multiplican las probabilidades de padecer la EA.
- Herencia a nivel de alteración cromosómica. Al menos el 1% de los EA han tenido familiares con la enfermedad.
- Alteración genética, al menos de los genes 1, 14 o 21, actualmente se están estudiando indicios de mutaciones autosómicas en el gen 14 de la muestra de enfermos de Alzheimer.
- Trauma craneoencefálico, altera y destruye neuronas pudiendo provocar EA.
- Daño circulatorio cerebral como trombosis o isquemias, multiplica en 20 la severidad de los síntomas de la EA.
- Acumulación de radicales libres, los cuales pueden provocar muerte celular.
- Inflamación cerebral, puede destruir las neuronas aumentando la predisposición a la EA.
- Sexo, la EA se asocia con una mayor prevalencia en las mujeres, aunque esto puede ser debido a que las mujeres tienen más esperanza de vida.
- Educación; a mayor nivel educativo y actividad intelectual menos riesgo de padecer la enfermedad.
- Dieta; el colesterol, el azúcar y las grasas favorecen al desarrollo de la EA, al igual que el tabaco.
Al ser una enfermedad degenerativa, los síntomas que puede provocar van a ir evolucionando en el tiempo, generando una involución en las capacidades superiores de la persona.
Reisberg creó el término “retrogénesis” para intentar explicar los síntomas que van apareciendo en un EA. Hizo una tabla comparativa en la que se observaba como la tendencia de crecimiento de las capacidades desde que nacemos hasta la edad adulta, se corresponde con pocas diferencias al decrecimiento de las capacidades desde que aparece la enfermedad hasta la muerte del paciente.
Los síntomas van a afectar a áreas como lenguaje, memoria, orientación, atención, concentración, razonamiento, juicio, movilidad y otras como personalidad o estado de ánimo.
En primer lugar hay que decir que la enfermedad no aparece “de pronto”, y con ella todos los síntomas, sino que van apareciendo poco a poco algunos síntomas con más o menos intensidad.
Aunque resulta incómodo no poder dar respuestas concretas, hay que decir que la enfermedad evoluciona de forma muy distinta de una persona a otra. De hecho hay casos cuya evolución se hace en menos de 2 años y otros en los que evoluciona en 18. Sí parece que se puede afirmar que cuanto más joven aparecen los síntomas más probabilidad hay de que el curso de la enfermedad avance más rápido.
A lo largo del tiempo los científicos y profesionales relacionados con esta enfermedad han intentado dividir en distintas fases el proceso de la enfermedad con el fin de poder mejorar la intervención o el estudio. De hecho, durante mucho tiempo se ha hablado de 3 o 4 etapas divididas en afectación leve, moderada o grave (o en el caso de las 4 etapas, muy grave).
Poco a poco se va extendiendo una división que parece favorece algo más la especificidad de las etapas: las siete etapas de Reisberg.
En este caso se intenta dividir el proceso en 7 partes, abarcando desde la ausencia de deterioro cognitivo (1), hasta deterioro cognitivo muy grave (7).
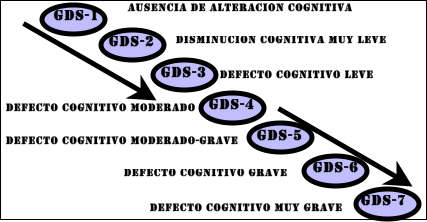
GDS 1.
- No hay síntomas.
GDS 2.
- Olvida lugares donde deja objetos de uso frecuente.
- Olvida nombres previamente muy conocidos.
- Preocupación apropiada con los síntomas.
- No hay evidencia de deterioro en trabajo/relaciones sociales.
- No hay evidencia objetiva de defectos de memoria.
GDS 3.
- Perderse en un lugar no familiar.
- Escaso rendimiento en el trabajo, evidente para los compañeros.
- Dificultad para evocar palabras/nombres.
- Puede que lea un pasaje de un libro y recordar muy poco.
- El paciente niega estos síntomas, que se acompañan de algo de ansiedad.
- Manifiesta en entrevista un defecto claro de concentración/memoria.
- Pierde objetos de valor o lo deja en lugares equivocados.
- Capacidad disminuida para recordar nombres de personas que ha conocido recientemente.
GDS 4.
- Disminución del conocimiento de los hechos recientes.
- Cierto déficit en el recuerdo de su historia personal.
- Defecto de concentración manifestado en sustracción seriada.
- Disminución de la capacidad para viajar, controlar su economía, etc.
- Abandono progresivo de las situaciones/demandas sociales.
- Disminución del afecto hacia los demás.
- La negación es el mecanismo de defensa dominante.
- El paciente es incapaz de realizar tareas complejas.
GDS 5.
- El paciente no puede vivir sin ser asistido.
- Desorientación temporal y espacial.
- Presenta conductas inapropiadas para el contexto (p.ej., indumentaria).
- Aún conoce su nombre y el de su cónyuge e hijos.
- Una persona con educación formal puede tener dificultad para contar hacia atrás desde 40 de 4 en 4.
- El paciente es incapaz de recordar aspectos relevantes de su vida actual:
- Dirección
- Teléfono
- Nombres de familiares próximos
GDS 6.
- El paciente puede olvidar el nombre de su cónyuge.
- Desconoce gran parte de los acontecimientos y experiencias recientes en su vida.
- Conserva el recuero de su vida pasada pero de forma muy fragmentada.
- Puede ser incapaz de contar desde 10 hacia atrás / adelente.
- No reconoce su entorno (año, mes, estación…).
- Requiere una constante asistencia:
- Incontinencia.
- Comer.
- Vestirse, etc.
- Ritmo día/noche está alterado.
- Casi siempre recuerda su nombre.
- Ocasionalmente puede ser capaz de distinguir entre personas familiares / no familiares del entorno.
- Abulia cognitiva.
- Síntomas de ansiedad, agitación e, incluso, conducta violenta.
- Síntomas obsesivos.
- Conducta delirante:
- Acusar a su cónyuge de ser un impostor.
- Hablar con personas imaginarias, espejo, etc.
GDS 7.
- Pérdida progresiva de capacidades verbales:
- Articulación inicial de lenguaje muy limitado.
- Finalmente, emisión de sonidos inarticulados.
- El cerebro parece incapaz de indicarle al cuerpo lo que tiene que hacer.
- Pérdida progresiva de las habilidades psicomotoras básicas (por ejemplo, andar).
- La asistencia personal es cada vez mayor (incontinencia, ingestión de alimentos, etc.).
El diagnóstico o confirmación real de Enfermedad de Alzheimer no puede realizarse más que mediante un estudio microscópico muy completo del tejido cerebral. Por tanto, las técnicas objetivas eficaces al cien por cien seria una biopsia del tejido cerebral o una necropsia (fallecido el paciente), es decir, el examen histológico de las células cerebrales. Esto explica que el diagnóstico de la enfermedad sea frecuentemente un diagnóstico de exclusión o con evidencias objetivas en fases muy avanzadas de la enfermedad, lo cuál no seria de mucha ayuda. Los síntomas objetivos que describen el trastorno los hemos mencionado anteriormente. Las pautas o criterios de diagnóstico según las diferentes clasificaciones son:
- Internacionales y nacionales (DSM-IV y CIE-10) incluyen la presencia de los siguientes síntomas:
- Presencia de un cuadro demencial.
- Comienzo insidioso y deterioro lento.
- Ausencia de datos clínicos o exploraciones que sugieran que el trastorno mental pudiera ser debido a otra enfermedad u otro tipo de demencia.
- Ausencia de un inicio súbito o de signos neurológicos focales.
- Otra clasificación diagnóstica que se establece una vez decidido el diagnóstico de Alzheimer es el tipo de EA, ya que se puede clasificar en distintos tipos, según hagamos referencia a distintos aspectos, así:
- Según la edad de inicio, la EA puede ser:
- Presenil o temprana de inicio precoz, generalmente con clara relación familiar. Comienza antes de los 65 años, es de curso más rápido y constituyen el 10% de los casos.
- Senil o tardía, de inicio tardío, aparece después de los 65 años, en su mayor parte es esporádica y de curso lento. Este tipo representa más del 90 % de los casos.
- Según la edad de inicio, la EA puede ser:
Existen varias pruebas complementarias que evidencian características específicas para diagnosticar Alzheimer como son:
- Análisis completo de sangre y orina.
- Punción lumbar (sólo en caso de infección o persona menor de 55 años).
- Electrocardiograma y radiología del tórax.
- TAC (Tomografía computerizada, radiografía); con esta prueba se puede ver atrofia cortical severa simétrica y dilatación ventricular global(principalmente IIIvent.).
- RM (Resonancia magnética); se observan además de los anteriores hiperactividad de los ventrículos y atrofia del cuerpo calloso.
- PET y SPTEC (Radiografías por emisión de positrones y monofotónica respectivamente); se evidencian las áreas del hipocampo y una hiperactividad tempo-parietal posterior del encéfalo.
Los tratamientos para hacer frente a la enfermedad de Alzheimer se basan en tres contextos distintos:
- Tratamientos Farmacológicos, para aliviar síntomas y frenar el deterioro.
- Tratamientos Paliativos, para aumentar la calidad de vida y asistencial del paciente sobre todo en las últimas fases de la enfermedad. Como son las ayudas a la hora de cuidar.
- Psicoestimulación, es de suma importancia en la primera y segunda fase, para no perder capacidades, aprender a recuperar los déficits, para aceptar y aprender a vivir con la enfermedad, para mejorar las capacidades funcionales perdidas, para mitigar síntomas depresivos y trastornos de conducta, rehabilitación cognitiva…es aquí donde los familiares y las asociaciones juegan un papel predominante. Por ejemplo los juegos, los paseos, la musicoterápia, las terapias de grupo multiestratégicas con estimulación sensorial y motivación…
Los nuevos tratamientos con medicamentos han elevado el perfil de la demencia, particularmente el de la EA.
En los últimos años, se aumentó el número de sustancias desarrolladas o reconsideradas para su administración a las personas con EA, y por el momento existe todo un elenco de fármacos eficaces para frenar el avance de la enfermedad en las fases leves y moderadas. La actual corriente de tratamientos, ofrece alivio sintomático de los efectos de la enfermedad y de las enfermedades secundarias a la EA, como es el caso de la depresión, la ansiedad, el insomnio…
En los últimos años se ha avanzado mucho en el tratamiento del Alzheimer y junto con las terapias psicoeducativas y los nuevos fármacos podremos conseguir superar esta terrible enfermedad.
